糖尿病とその合併症(検査内容・治療方法)|糖尿病・内分泌代謝内科
主な疾患・合併症
- 1型糖尿病
- 2型糖尿病
- 遺伝子異常や他疾患に起因する糖尿病
- 妊娠糖尿病、糖尿病合併妊娠
- 糖尿病性神経障害
- 糖尿病網膜症
- 糖尿病性腎症、糖尿病関連腎臓病(DKD)
- 糖尿病性大血管症(動脈硬化症):脳卒中、冠動脈疾患、末梢動脈疾患(PAD)
- 糖尿病性足病変:足壊疽、足潰瘍
糖尿病とその合併症について
糖尿病は血糖値が高い状態が持続するのが特徴的な病気ですが、血糖値が極端に高くなって生命に危険が及ぶことや、高血糖状態が何年も続いて慢性合併症が生じて生活の質(QOL)の低下や寿命の短縮が起こることがあります。
日本には2,000万人、6人に1人糖尿病かその予備軍の方がいると言われています。当診療科でも最も多く診療している病気です。
糖尿病は大きく分けて、1型糖尿病と2型糖尿病があります。稀に、遺伝子異常や他疾患に起因する糖尿病もあります。妊娠糖尿病は妊娠中に一時的に高血糖になった状態ですが、母児ともに出産のリスクとなりうるため産婦人科と併診いたします。
1型糖尿病は膵臓のβ細胞が破壊されて、インスリンがほとんど分泌されなくなるタイプです。子供や若い人に多く見られますが、中高年になって発症することもあります。糖尿病の5%程度を占め、インスリン治療を中心とした治療を行います。
2型糖尿病は、インスリン分泌の低下にインスリン抵抗性が加わって、血糖が高くなります。おもに40歳以降に見られ、遺伝的体質がある方に肥満、過食、運動不足、ストレスなどの環境要因が加わると発症します。糖尿病の90%以上を占め、食事・運動・薬物治療を行います。
糖尿病は自覚症状が少ないために、治療しないまま放置したり治療を中断したりしやすいのですが、そうすると厄介な合併症が発症・進展する疾患です。合併症を防ぐために、定期的に健康診断を受け、血糖値が高いと言われたら必ず医療機関を受診し、治療を中断しないようにしてください。
下記のような症状がある場合、糖尿病が疑われますので、早期に医療機関を受診してください。
- トイレによく行く(頻尿)、尿の量が多い(多尿)
- いつも喉が渇いている(口渇)、よく水分を取る(多飲)
- だるい、疲れやすい
- たくさん食べても体重が減る、すぐにお腹がすく
- 足先がじんじんする・痛む、足の痙攣がしばしば起こる
- 目が見えにくい、体がむくむ
おもな検査内容
- 血糖値:空腹時126mg/dL以上、随時(食後)200mg/dL以上ならば糖尿病型
- HbA1c(ヘモグロビン・エーワンシー):過去過去1~2ヵ月間の平均的な血糖値を反映します。6.5%以上ならば糖尿病型(正常値:4.6~6.2%)
- 血中インスリン、Cペプチド値:膵臓からのインスリン分泌がわかります。
- 尿糖:血糖値が160~180mg/dL以上で陽性になりますが、SGLT2阻害薬を服薬している方は血糖値が正常でも3+~4+となります。
- 尿ケトン:インスリンの著しい不足、飢餓状態の際に陽性となります。
- 糖尿病性神経障害の検査:アキレス腱反射、振動覚、神経伝導速度、CVRRなど
- 網膜症の検査:眼科受診(眼底検査)
- 糖尿病性腎症の検査:尿素窒素(BUN)、クレアチニン(Cr)、eGFR、尿微量アルブミン、尿蛋白
- 動脈硬化の検査:X線、頸動脈エコー、ABI/PWV、心エコー
治療方法
治療目標
糖尿病の最終的な治療目標は、健康な人と変わらない寿命と生活の質(QOL)を確保することです。そのためには、糖尿病の合併症の発症や進展を防ぐ必要があります。それには、血糖コントロールだけでなく、血圧、脂質、体重を適正にし、禁煙を遵守することが大切です。
血糖コントロールについては、細小血管症(神経障害、網膜症、腎症)の発症・進展を防ぐためにはHbA1c 7.0%未満を目標にしますが、より厳格な血糖コントロールを目指す場合はHbA1c 6.0%未満を目指します。高齢で低血糖を極力起こさないようにする必要がある場合は、HbA1c 8.0~8.5%未満(下限7.0~7.5%)を目標にする場合もあります。
近年、高齢化などで増加する筋肉量の減少、筋力の低下、認知症、悪性腫瘍などの併存症の予防・管理やスティグマ(社会的な不利益、いわれない差別の除去)も糖尿病の治療において、重要な目標と認識されるようになりました。
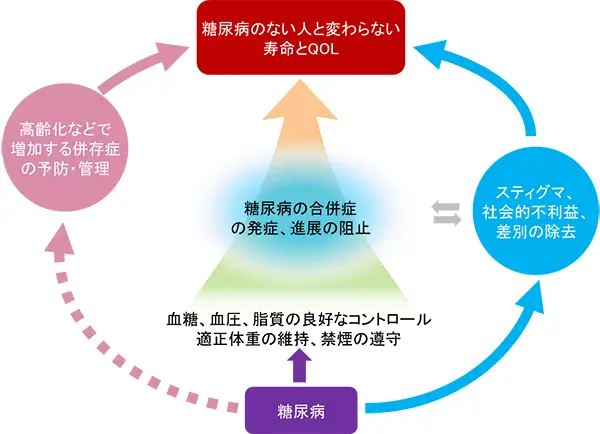 【引用・改編】日本糖尿病学会 編・著 糖尿病治療ガイド 2024、P31
【引用・改編】日本糖尿病学会 編・著 糖尿病治療ガイド 2024、P31治療の概要
糖尿病の治療の基本は、食事療法、運動療法、薬物療法です。これらの治療は医師やメディカルスタッフ任せにするのではなく、ご自身で病気の状態を把握し積極的に治療に臨むことで、治療目標達成がしやすくなります。当科では、効率的に学習・治療を行うために、糖尿病学習(教育)入院プログラムも用意しています。
食事療法の要点
- 適切なエネルギー量かつ栄養バランスの良い食事を取る 普通の労作の場合、目標体重×30 kcal/日のエネルギー摂取量で、炭水化物40~60%、タンパク質20%以内、残りを脂質で摂るのが標準ですが、個々の方の病状に応じて調整します。
- 腹八分目とする
- 食品の種類はできるだけ多くする
- 動物性脂質は控えめに
- 食物繊維を多く含む野菜、海藻、きのこなどを摂る
- 朝食、昼食、夕食を規則正しく
- ゆっくりよく噛んで食べる
- 菓子類、ケーキ、ソフトドリンクなど単純糖質を多く含む食品の間食を避ける
運動療法の要点
- 歩行、ジョギング、水泳などの有酸素運動を週150分、週に3回以上行う
- 腹筋、ダンベル、腕立て伏せ、スクワットなどのレジスタンス運動も、医師から禁止されていなければ週2~3回行うことが勧められる
- 高齢者では、片足立位保持、ステップ練習、太極拳なそのバランス運動も生活機能の維持・向上に有用
薬物療法
現在、下記の表のように多様な薬剤が使えるようになっています。
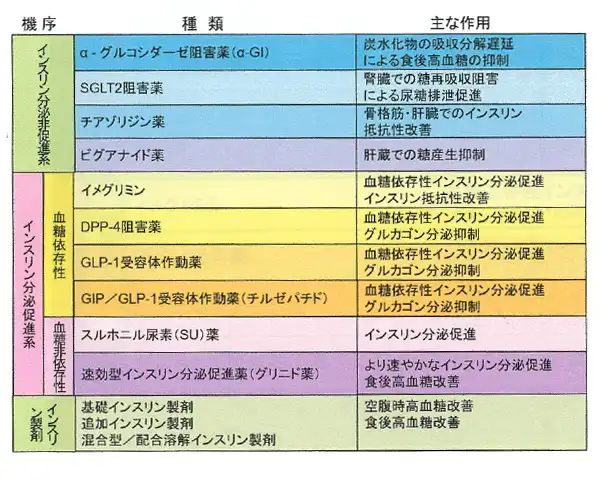 【引用・改編】日本糖尿病学会 編・著
糖尿病治療ガイド 2024、P28
【引用・改編】日本糖尿病学会 編・著
糖尿病治療ガイド 2024、P28担当医が病状に合わせて使う薬剤を提案いたします。ただし、どの薬剤も副作用が起きる可能性もあります。また、用法や価格がご希望と異なる場合もあると思います。そのような際は遠慮せずに担当医や薬剤師にご相談ください。相談されないまま自己中止するのは避けてください。
インスリン製剤や多くのGLP-1受容体作動薬はご自身で皮下注射する必要があります。注射と聞くと不安に思われるかも知れませんが、現在は非常に細くて短い針となっていますので、注射による痛みはほとんどありません。また、使用開始時には十分に指導を行うため、すぐに慣れますのでご安心ください。
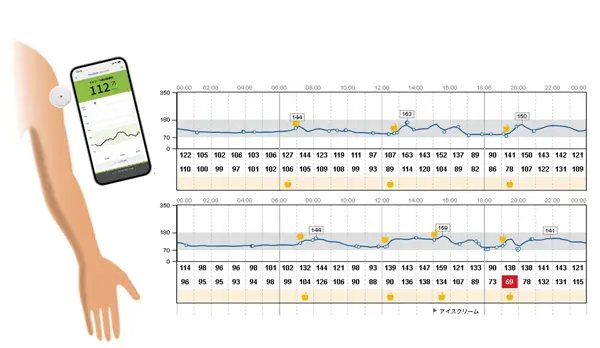
SMBG・CGM
注射製剤で治療を行う方は血糖値が不安定な場合が多いので、ご自身で指に細い針を刺してごく少量の血液を取り、器械を用いて血糖を測定する血糖自己測定(SMBG)を原則として行っていただきます。
最近になって、1型糖尿病の方などで血糖が極めて不安定な場合は、下の図のように、数日間連続して皮下の間質液のブドウ糖濃度を測定する連続皮下ブドウ糖濃度測定(CGM)を使うことができるようになりました。